Рубрика «Статья номера»
 Мелёхин Алексей Игоревич,
Мелёхин Алексей Игоревич,
кандидат психологических наук, доцент, клинический психолог
высшей квалификационной категории, сомнолог, когнитивно-поведенческий терапевт;
Гуманитарный институт имени П.А.Столыпина, г.Москва
Введение. Нарушения сна широко распространены на протяжении всего периода лечения пациента онкологического профиля с момента постановки диагноза, и у многих сохраняются после завершения лечения. Природа рака и его лечение подвергают пациентов воздействию многих потенциальных провоцирующих и / или поддерживающих факторов, которые нетипичны для населения в целом. Кроме того, нарушение сна редко проявляется в виде отдельного симптома, но чаще возникает вместе с такими симптомами, как усталость, боль, депрессия и / или когнитивные нарушения. Это усложняет оценку и часто требует индивидуального плана лечения с применением командного подхода.
Цель работы — познакомить специалистов в области психического здоровья, врачей-онкологов, химиотерапевтов со спецификой обследования онко-специфической бессонницы и усталости, построения командной тактики лечения, организации психотерапевтической помощи пациентам онкологического профиля.
Результаты. В статье впервые описана специфика онко-специфической инсомнии и усталости. Систематизированы общие предрасполагающие и поддерживающие факторы бессонницы, свойственные пациентам онкологического профиля. Показана связь онко-специфической усталости с нарушениями сна. Отмечена роль провоспалительных цитокинов в качестве общего нейроэндокринно-иммунного механизма, лежащего в основе поведенческих симптомов нарушения сна, усталости, депрессии и когнитивной дисфункции у людей с раком. В связи с ограниченностью фармакологического подхода описана цель, формы, режимы и подходы применения протоколов когнитивно-поведенческой терапии для минимизации инсомнии и усталости.Нами на основе данных зарубежных коллег был предложен алгоритм оценки нарушений сна у пациента онкологического профиля. Детально описана и показана эффективность стандартного протокола когнитивно-поведенческой психотерапии бессонницы (sCBT-I) у пациента онкологического профиля Лавини Фиорентино; короткого протокола КПТ онко-специфической бессонницы Эрика Зо и соавт.; дистанционного протокола терапии усиления осознанности по минимизации онко-специфической усталости З. Фиеке и соавт.
Выводы. КПТ в рамках комплексного лечения оказывает положительное влияние на иммунную систему, снижая воспаление, опосредованное через гипоталамо-гипофизарно-надпочечниковую ось. Несмотря на накопление доказательств, подтверждающих эффективность данной формы психологической помощи, ее доступность в России остается крайне ограниченной и недооцененной.
Ключевые слова: когнитивно-поведенческая терапия, когнитивно-поведенческая психотерапия, онко-специфическая усталость, онко-специфическая инсомния, нарушения сна, бессонница, усталость, инсомния.
За последние несколько лет сделаны значительные успехи в лечении онкологии, однако по-прежнему недостаточно уделяется внимание таким проблемам онкологических пациентов, как хроническая бессонница (cancer-related Insomnia [1]), усталость (сancer-related fatigue [2]), социо-когнитивные изменения (cancer-related cognitive impairment [3]) и накопленный дистресс (cancer-related distress [4]).
Отчасти нарушения сна (гиперсомния, инсомния, ночные кошмары, обструктивное апноэ сна) у этих пациентов недооцениваются (как самими пациентами, их родственниками, так и врачами). От30% до 60% онкологических пациентов испытывают симптомы бессонницы во время лечения рака [5]. Бессонница имеет тенденцию сохраняться с течением времени (от 29% до 64% пациентов [5]), если не предлагается соответствующее лечение. У40-45%пациентов, проходящих химиотерапию, наблюдаются изменения в структуре сна, наличие кошмаров, ночных панических атак [6]. Высокий процент хронической инсомнии наблюдается при раке легких (73%), молочной железы (до 80%), мочеполовых путей (54%).
При оценке субъективных жалоб на сон женщины с раком груди, как правило, имеют самый высокий уровень общих жалоб на сон—более 80% во время химиотерапии. Однако интересно отметить, что пациенты с раком легких продемонстрировали более высокие показатели объективного нарушения сна по сравнению с пациентами с раком груди [6].
Наблюдается злоупотребление снотворными препаратами среди онкологических пациентов, которое различается в зависимости от локализации опухоли: от 15—20% среди пациентов с раком простаты, толстой кишки или желудочно-кишечного тракта, до 20—30% среди пациентов с раком груди и до 40% среди пациентов с раком легкого [6].
Вовремя не устраненная бессонница, гиперсомния, кошмары могут привести к серьезным последствиям, включая более высокий риск последующего развития депрессии, усталости и когнитивных нарушений, снижения качества жизни и увеличения числа консультаций по вопросам здоровья и риска инфекций [1].
Следует отметить, что не все пациенты сообщают специалистам о проблемах со сном, а многие врачи забывают спросить об удовлетворенности качеством сна. Вероятно, это происходит по одной из нескольких причин: 1) бессонницу рассматривают как «нормальную», временную реакцию на диагноз и лечение рака; 2) есть недостаток знаний о влиянии бессонницы на состояние здоровья онкологического пациента; 3) диагностический скрининг нарушений сна и способы минимизации этих проблем.
У онкологических пациентов часто наблюдаются следующие изменения со стороны сна:
По даннымдневника сна и актиграфии(измерение на запястье) у пациентов онкологического профиля во время активной фазы лечения наблюдаются изменения в общем времени сна (TST), ночные пробуждения и бодрствование ночью (WASO), задержка начала сна (SOL) и эффективность сна (SE) [1].
Пациенты с онкологическими заболеваниями подвергаются воздействию множества провоцирующих факторов.
Факторы бессонницы на траектории развития рака представлены на рисунке 1 (рис.1) [5;7].

Рис. 1. 3-П модель онко-специфической бессонницы
Следует учитывать, что сначала диагноз рака сам по себе является травмирующим событием, которое полностью изменяет течение жизни пациента и может ускорить развитие бессонницы. После постановки диагноза типичные методы лечения рака, включая хирургию, химиотерапию, лучевую терапию или гормональную терапию, часто бывают интенсивными. Физические побочные эффекты и психологический дистресс, связанный с преодолением этих изменений здоровья во время и после лечения, могут вызвать развитие изменений сна.
Согласнопсихонейроиммунологической модели рака(psychoneuroimmunologymodelofcancer[8]), хроническая бессонница у онкологического пациента связана с повышеннойонко-специфической усталостью(рис.2), изменениями вкогнитивном функционировании в форме забывчивости, изменениями в концентрации внимания, что снижает способность справляться с жизненными стрессами, что воспринимается как потеря контроля со стремлением находиться в режиме бдительности.
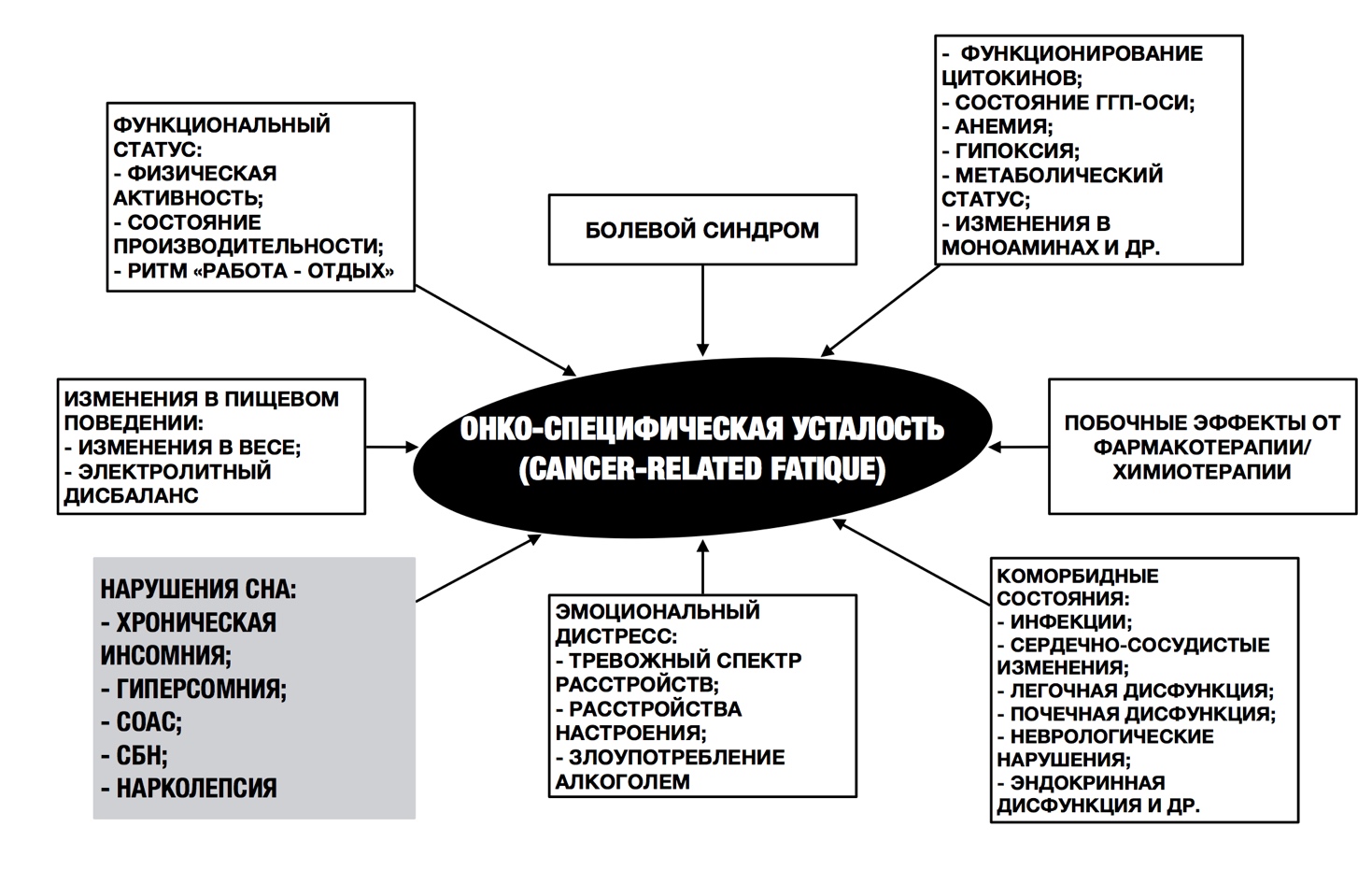
Рис. 2. Специфика онко-специфической усталости и ее связь с нарушениями сна
Это, в свою очередь, приводит к рискам развития симптомов депрессии, которые сопровождаются ощущением беспомощности, безнадежности своего положения и может вызвать нейроэндокринный дисбаланс. Нарушения сна и депрессия связаны с повышенным воспалением, нарушением регуляции циркадных ритмов и дисфункцией в гипоталамо-гипофизарно-надпочечниковой оси [9;10]. На рис. 3 показано, что онко-специфическая усталость может быть причиной и / или следствием хронической инсомнии [10].
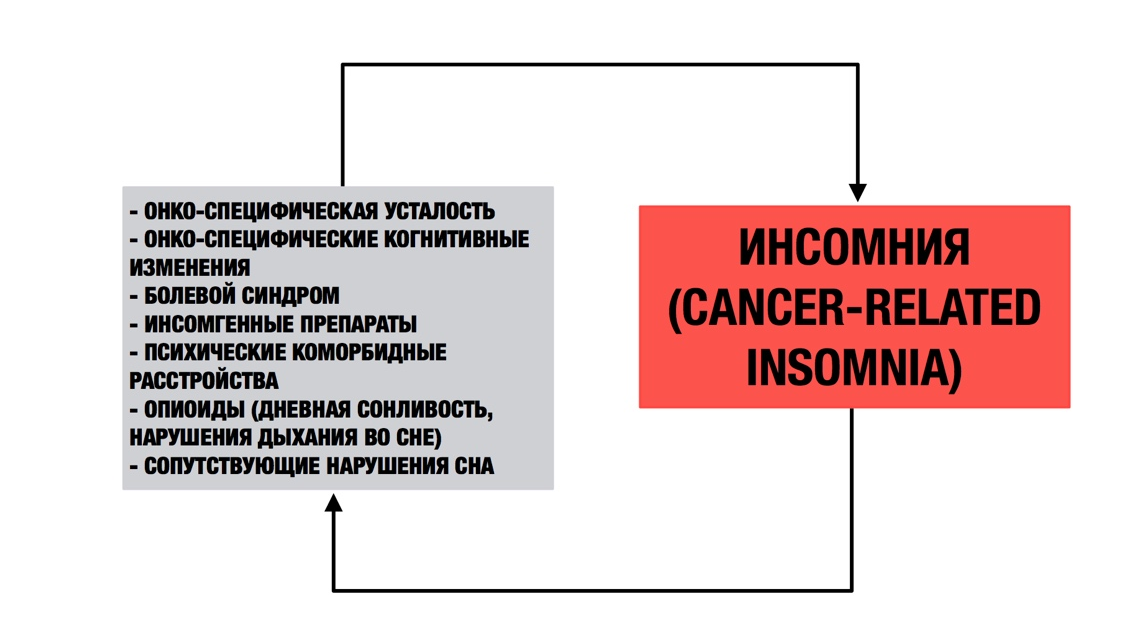
Рис. 3. Онко-специфическая усталость и нарушения сна: причина — следствие
Лечение рака, такое как химиотерапия и/или лучевая терапия, как известно, увеличивает уровеньпровоспалительных цитокинов, которые приводят к системному воспалению в организме. Это воспаление может сохраняться еще долго из-за хронической бессонницы, которая усиливает рост провоспатильных цитокинов. Наличиесистемного воспаленияв организме нарушает уровень кортизола, вызывая дисфункцию гипоталамо-гипофизарно-надпочечниковой оси. Риск пересечения гематоэнцефалического барьера приведёт у онкологического пациента к окислительному стрессу, который сопровождается чередованием нарушений в нейромедиаторной и нейроэндокринной функциях [9;10]. Нарушения сна у онкологических пациентов обладают иммуносупрессивным эффектом (NK-клетки, Т-лимфоциты, ИЛ-2, гамма-интерферон) и влияют на уровень некоторых субпопуляций лимфоцитов.Следует отметить, что метастатические опухоли головного мозга нарушаютнейрогормональную регуляцию сна. Опухолевые механизмы, включающие давление, обструкцию, разрушение тканей, воспаление, вызываютнарушения циркадного ритма.Опухоли верхних/нижних дыхательных путей часто вызываютапноэ во сне [9].
На сегодняшний день не было проведено рандомизированных контролируемых исследований, посвященных оценке снотворных препаратов для улучшения сна у онкологических пациентов. Однако эффективность антидепрессантов у пациентов онкологического профиля с коморбидным нарушением сна и депрессией была оценена [1;5].Хотя психофармакотерапиябессонницы является преобладающей тактикой лечения онкологических пациентов с нарушениями сна, по-прежнему существует недостаточное количество исследований по долгосрочной эффективности, безопасности данной терапии из-за различных профилей побочных эффектов [1;5]. Следует считать открытым вопрос взаимодействия между снотворными препаратами и химиотерапевтическими препаратами, с последующими рисками развития делирия.При психофармакологической монотерапии в отношении бессонницы наблюдаетсякороткая ремиссия(1 месяц), в отличие от комбинированных режимов с психотерапевтическими протоколами (6 месяцев) [11].В связи с этим растет потребность в применении в рамках комплексного леченияпсихологических методов лечения. Также появляются данные, что психологические вмешательства могут улучшить иммунологическое функционирование онкологических пациентов (например, с раком молочной железы, и в онкологии у детей), включая увеличение количества лимфоцитов, активность NK-клеток, пролиферацию лимфоцитов и выработку интерферонов [12].
Показано, что грамотное применение протоколовкогнитивно-поведенческой терапии инсомнии «второй» [13] и «третьей» волны [14;15;16] (cognitive-behaviortherapy forinsomnia, CBT-i, КПТ-И) оказывает положительное влияние на снижение системного воспаления (некоторые провоспалительные маркеры) в организме онкологического пациента, иммунную регуляцию и активность гипоталамо-гипофизарно-надпочечниковой оси, через положительное влияние на сон и эмоциональное состояние пациента, несмотря на наличие физических и психологических последствий от лечения рака.До 70% онкологических больных, получающих КПТ, демонстрируют ремиссию, а улучшение сна сопровождается уменьшением симптомов депрессии, тревоги и усталости и улучшением качества жизни. КПТ считается методом выбора при бессоннице, и ее эффективность хорошо известна при «первичной» бессоннице (без сопутствующей патологии), включена в ряд зарубежных рекомендаций по психологическому сопровождению пациентов онкологического профиля.Применяется по отношению к широкому профилю пациентов с онкологическим профилем: рак груди, шейки матки, простаты, колоректальный рак, лейкемия, рак лимфатической системы [17].
Цель когнитивно-поведенческой терапии при минимизации бессонницы у пациента с онкологией заключается вобнаружении поддерживающих, провоцирующих, предрасполагающих факторов и снижении с помощью когнитивных и поведенческих техник у пациента проявлений физического, когнитивного и поведенческого гипервозбуждения (hyperarousal [17]), которые поддерживают, усиливают проблемы со сном и увеличивают риски развития или рецидива депрессии, тревожного состояния и онко-специфической усталости.
Формы проведения КПТ в онкологической практике представлены нами на рис. 4. [6;7;9;10;14;16;17;18].
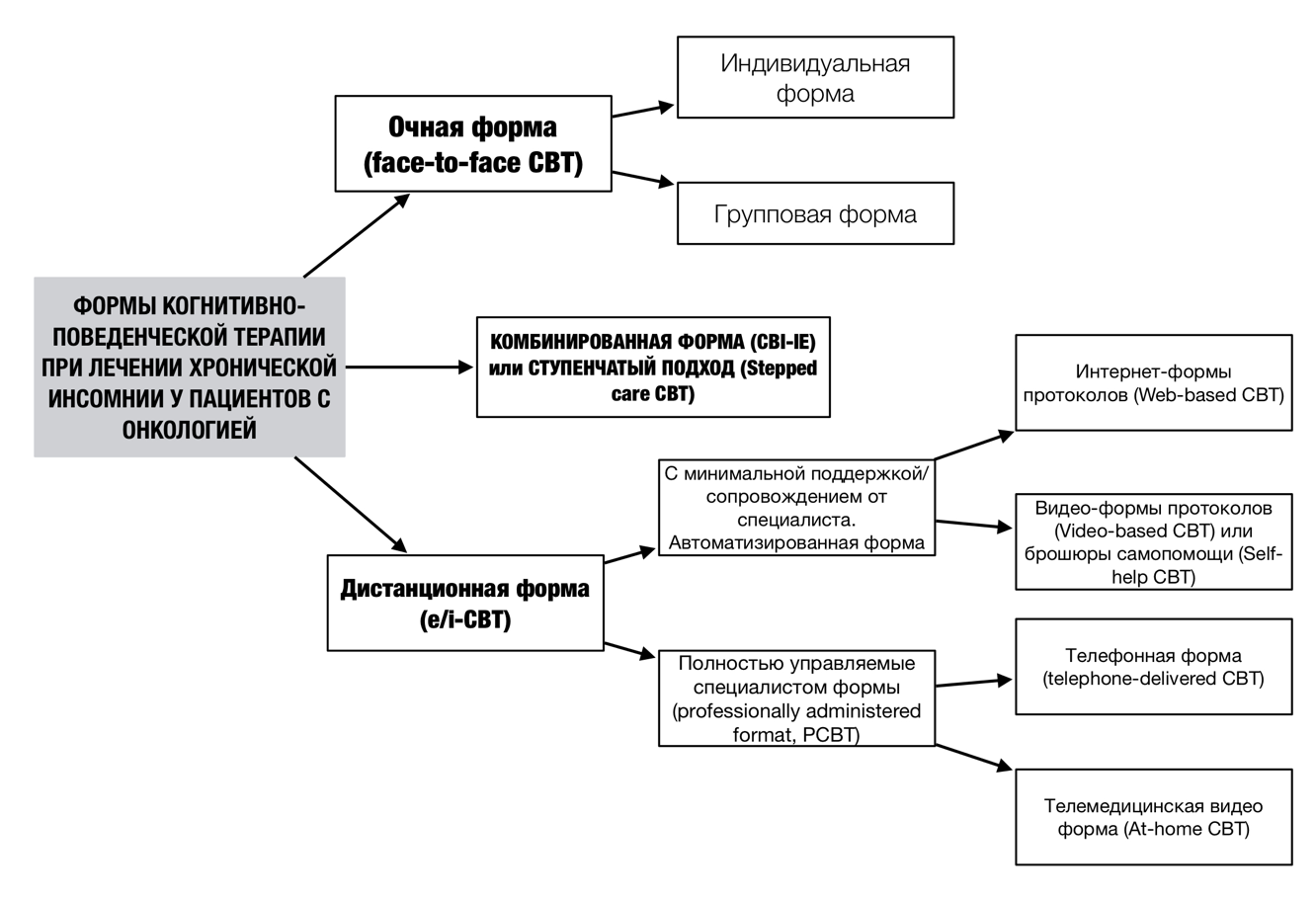
Рис. 4. Спектр форм проведения когнитивно-поведенческой психотерапии при лечении бессонницы у пациентов онкологического профиля
Структура протоколов КПТ в зависимости от формы проведения почти всегда является одинаковой, это 6-недельное мультимодальное психологическое вмешательство, сочетающее поведенческие (контроль стимулов, ограничение сна, «STOPP»-алгоритм, снижение соматического гипервозбуждения), когнитивные (когнитивная реструктуризация, де-катастрофизация, ре-фокусирование мыслей), психообразовательные (персональная гигиена сна, стабилизация внутренней картины болезни и здоровья) стратегии. Было показано, что формы с минимальной поддержкой, сопровождением от специалиста (автоматизированные формы) менее эффективны в отличие от очной (индивидуальная, групповая форма) и полностью управляемой специалистом телемедицинской формы. Например, было показано, что применение видео формы протокола КПТ при лечении хронической инсомнии у женщин с раком молочной железы приводит к значительному улучшению качества сна, в отличие от обычных рекомендаций по гигиене сна, но очные протоколы (лицом к лицу) производят больший психотерапевтический эффект не только на сон, но и на психическое состояние [18].
Режимы проведения психотерапевтического лечения:
Подходы к проведению КПТ с пациентом онкологического профиля:
В связи с повышенными рисками развития нарушений сна у пациентов онкологического профиля рекомендуется проведение регулярного скрининга для оценки специфики нарушений сна, особенно во время прохождения ключевых переходов в лечении (например, изменение лечения, операция, химиотерапия, переход на паллиативное лечение). Нами на основе данных зарубежных коллег [1;3;4;5;11] был предложен алгоритм оценки нарушений сна у пациента онкологического профиля (рис.5).
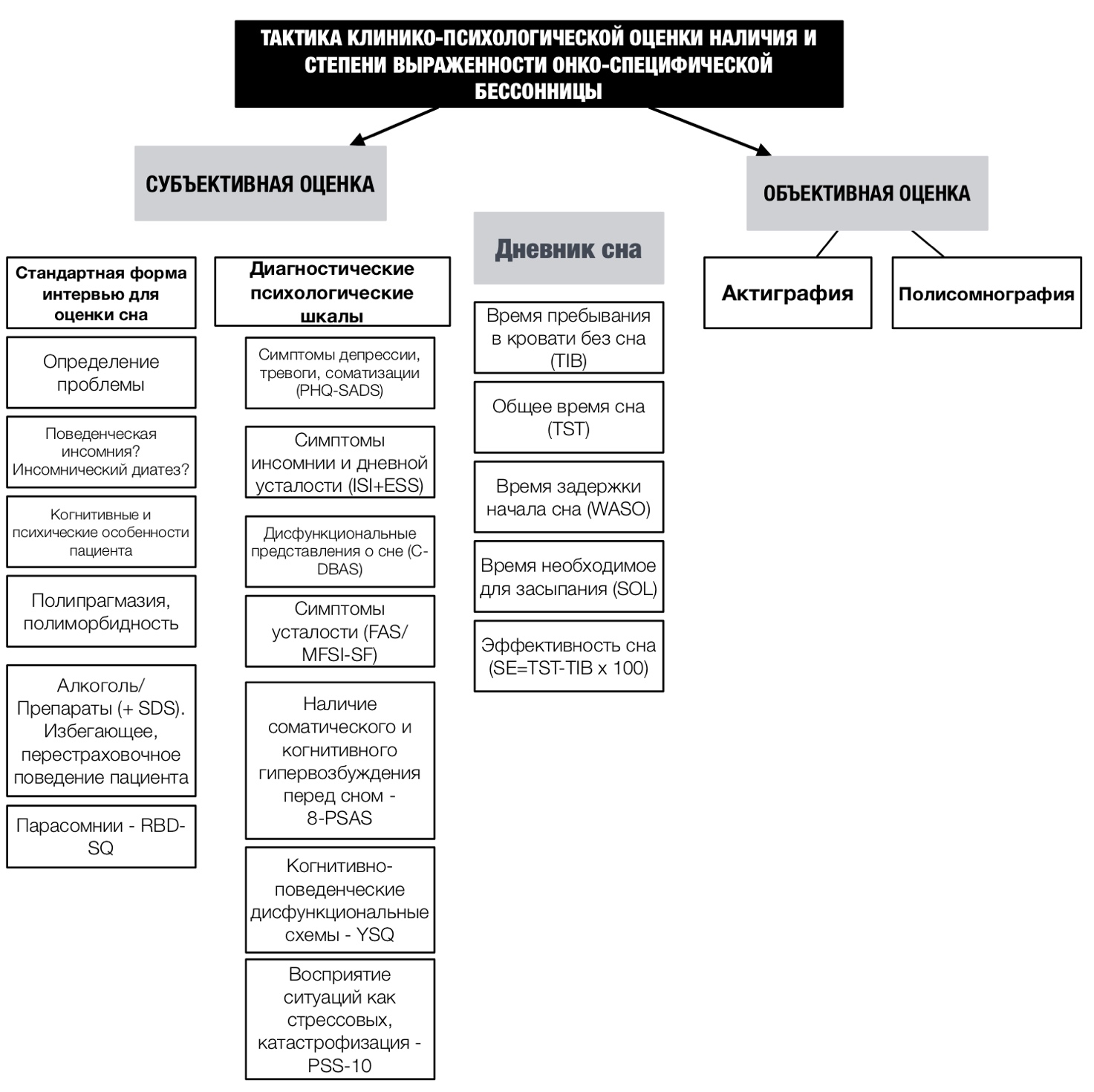
Рис. 5. Специфика оценки наличия и степени выраженности онко-специфической инсомнии
Примечание. PHQ-SADS — The Patient Health Questionnaire-SADS; ISI — Insomnia Severity Index; ESS — Epworth Sleepiness Scale; FAS — Fatigue Assessment Scale; MFSI-SF — Multidimensional Fatigue Syndrome Inventory— Short Form; 8-PSAS —Pre-SleepArousalScale; YSQ — Young-Schema-Questionnaire; PSS-10 — 10-Item perceived stress scale; SDS — Severity of Dependence Scale; RBD-SQ — REM Sleep Behavior Disorder Screening Questionnaire.
К ключевым к предикторам положительного ответа на КПТ относятся ориентация на дисфункциональные представления о сне и сокращение дневного сна в связи с этим. Для пациентов онкологического профиля применяется специально адаптированная форма шкалыпо оценке дисфункциональных убеждений и отношения ко сну(cancer-related Dysfunctional Beliefs and Attitudes about Sleep (включающая два дополнительных пункта, отражающих специфические для данных пациентов представления о сне и его влиянии на когнитивное и психическое здоровье. С помощью шкалыREMSleepBehaviorDisorderScreeningQuestionnaireрекомендуется делать акцент на наличие и специфику сновидений пациентов. При обнаружении кошмаров и тревожных сновидений в психотерапевтическое лечение следует включитьпротокол экспозиции и переписывания сценария кошмаров, тревожных сновидений(nightmareexposureandrescripting[7]). В течение 7—10 дней перед началом психотерапии и на протяжении всего лечения мы просим пациента вестидневник снадля учета времени пребывания в кровати без сна (TIB), общего времени сна (TST), времени задержки начала сна (WASO), времени необходимого для засыпания (SOL), кол-ва пробуждений и их причин, эффективности сна (SE=TST-TIBx100), приема лекарств, наличия сновидений. Динамика эффективности КПТ оценивается каждую неделю с помощью шкалыPre-SleepArousalScale(8-PSAS), которая позволяет оценить наличие и степень выраженности когнитивного, соматического возбуждения перед сном.
Протоколы КПП применяемые в онкологической практике:
Таблица 1
Стандартный протокол когнитивно-поведенческой психотерапии бессонницы (sCBT-I) у пациента онкологического профиля Лавини Фиорентино
|
Сессия |
Описание |
|
1 |
|
|
2 |
|
|
3 |
|
|
4 |
|
|
5 |
|
|
6 |
|
Таблица 2
Короткий протокол КПТ онко-специфической бессонницы Эрика Зо и соавт.
|
Сессия |
Описание |
|
1 |
|
|
10-14 дней между 1 и 2 сессией | |
|
2 |
|
|
10-20 дней между 2-3 сессией | |
|
3 |
|
Примечание: PSQI— Pittsburgh Sleep Quality Index; SF-12— 12-Item Short Form Survey; BDI— Beck's Depression Inventory.
Показано, что 70—84% пациентов заканчивают психотерапию по данному протоколу. Снижение пре/ и интрасомнических нарушений.Улучшение удовлетворенности КЖ.Снижение онко-специфической усталости. Ремиссия 9 месяцев.
Таблица 3
Психотерапевтические мишени дистанционного протокола терапии усиления осознанности по минимизации онко-специфической усталости З. Фиеке и соавт.
|
Мишени терапии |
Описание |
|
Экспозиция уровня дистресса |
Способность наблюдать ощущения усталости непредвзято, уменьшить дистресс, связанный с усталостью, через десенсибилизацию. |
|
Де-катастрофизация |
Техники осознанности, сфокусированные на изменении отношения к своим мыслям. Мысли «Я не засну», «У меня будет плохой сон» являются «просто мыслями», «когнитивным мусором». Техника «когнитивного освобождения» от тревожных руминаций. |
|
Усиление автономии. Самоуправление дистрессом |
Усиление осознанности в отношении настоящего опыта. Умение замечать и гибко изменять неадаптивные сон-ассоциированные формы поведения. |
|
Управление физиологическим гипервозбуждением |
Повышение осознанности в отношении телесных ощущений (мышечное напряжение, автономное возбуждение, «поток» мыслей»). |
|
Принятие и ответственность за свое самочувствие |
Техники осознанности, направленные на безоценочное принятие связанных со сном, усталостью мыслей, чувств, побуждений и других реакций. Техника «экономии сил». |
Таблица 4
Структура дистанционного протокола терапии усиления осознанности по минимизации онко-специфической усталости З. Фиеке и соавт.
|
Сессия |
Описание |
|
Автопилот. Не стремиться бороться с «драконами». |
|
|
Мое тело и дыхание. «Глаза новичка». |
|
|
Принятие границ и общее принятие. |
|
|
Терпимость. Гибкое внимание. |
|
|
Отпустить, принять вещи такими, какие они есть. |
|
|
Мысли, страхи о сне. Доверие. |
|
|
Молчание, сострадание, доброта к самому себе. |
|
|
Видение с новой точки зрения. Забота о себе. |
|
|
От стресса к внутренним психическим (ментальным) ресурсам. |
Противорецидивный план для минимизации проблем со сном. Опора на когнитивно-поведенческие навыки пациента. |
Показано, что 62—65% пациентов придерживаются рекомендаций. Снижается выраженность бессонницы, усталости и онко-специфического дистресса. Ремиссия 6—9 месяцев [14;23].
Автор заявляет об отсутствии конфликта интересов по представленной статье.