Рубрика «Статья номера»
 Мелёхин Алексей Игоревич
Мелёхин Алексей Игоревич
Кандидат психологических наук, доцент, клинический психолог высшей квалификационной категории, сомнолог, когнитивно-поведенческий терапевт, Москва, Россия, , Гуманитарный институт имени П.А.Столыпина
Аннотация: в статье описана специфика форм нарушения сна в период пандемии COVID-19, которая включает в себя спектр изменений во сне от бессонницы, синдрома беспокойных ног до расстройства поведения во время фазы быстрого сна. Показано различное влияние коронавируса (вирусной нагрузки), ковид-ассоциированного стресса на нарушения сна пациентов и их психическое здоровье. Описаны диагностические специфические клинико-психологические проявления ковид-ассоциированных нарушений сна. Впервые представлены модели связи между ковид-ассоциированной тревогой, восприятием ситуаций как стресса, бессонницей, суицидальным мышлением, тревожным спектром расстройств и депрессией. Показано, что прогнозируемая бессонница во время пандемии COVID-19 складывается из наличия у пациента интолерантности к неопределенности, ковид-ассоциированной тревоги, чувства одиночества, наличие ранее и на данный момент симптомов депрессии, тревоги. Впервые в России нами описана общая тактика психологического обследования пациента инфицированного или перенесшего COVID-19 при наличии изменений в психическом состоянии и сне Представлены протоколы краткосрочной дистанционной когнитивно-поведенческой терапии тревоги и инсомнии, связанной с пандемией СOVID-19.
Ключевые слова: Инсомния, нарушения сна, COVID-сомния, коронавирус, COVID-19, хроническая инсомния, синдром беспокойных ног, когнитивно-поведенческая терапия, бессонница
Пандемия COVID-19 как проблема общественного здравоохранения во всем мире является травматическим событием, которое повлияло как на сон, так и на психическое здоровье широкой общественности и медицинских работников. Более того, было обнаружено, что несколько стратегий, реализованных для сокращения распространения COVID-19 (например, карантин и чрезмерное информационное давление), оказывают некоторое негативное влияние на удовлетворенность качеством сна.
Распространенность нарушений сна в период «второй» и «третьей» волны широко варьировалось от 3 до 88% [2]. Причем наиболее пострадавшей группой были пациенты с COVID-19 (74,8%), за которыми следовали медицинские работники (36,0%) и население в целом (32,3%). Пациенты с COVID-19 испытывали трудности со сном, депрессию и беспокойство через шесть месяцев после острой инфекции.
Показано, что комбинированный подход, включающая в себя соматотропную терапию, психофармакотерапия (по необходимости) и когнитивно-поведенческую терапию инсомнии (cognitive behavioral therapy for insomnia, CBT-I, далее КПТ-И) как очную, так и дистанционную (digital cognitive behavioral therapy) восстанавливала нормальный режим сна, улучшала общее состояние у пациентов с ПЦР-инфекцией COVID-19 [5]. Несмотря на имеющуюся распространённость нарушений сна, в России применяется ограниченное количество психотерапевтических протоколов для решения этой проблемы. Ранняя психологическая диагностика нарушения сна и адекватное лечение имеют решающее значение для предотвращения дальнейшего ухудшения состояния пациентов, снижает риски повторного заражения. Научно обоснованные фармакологические и психотерапевтические тактики имеют первостепенное значение для лечения нарушений сна в период пандемии COVID-19. В связи с этим целью данной статьи является познакомить специалистов в области психического здоровья (клинических психологов, врачей-психиатров, неврологов, сомнологов) со спецификой ковид-ассоцированных нарушений сна, психологическими факторами риска, спецификой психологического обследования и мишенями когнитивно-поведенческой терапии.
По сей день в сомнологии открытым является вопрос о связи между заболеваемостью коронавирусом (вирусная нагрузка), острым респираторным дистресс-синдромом и нарушениями сна (рис.1), поскольку отношения эти в клинической практике не всегда вписываются в логику причинно-следственных связей, а говорит о механизме последействия, когда следствие выбирает причины [3].
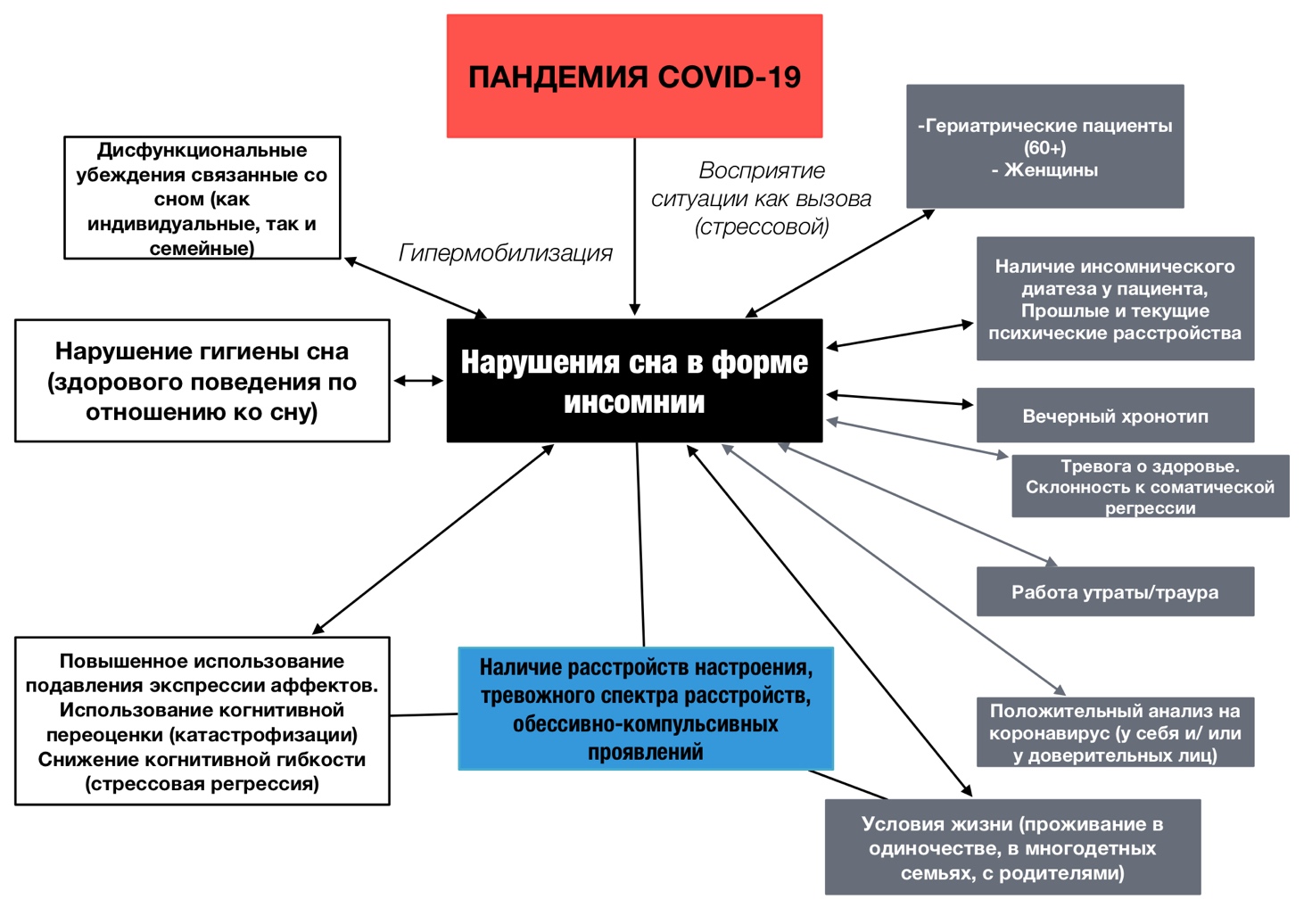
Рис. 1. Факторы, связанные с повышенной тяжестью бессонницы во время вспышки Covid-19. Примечание. На нами рисунке выделены соответствующие подгруппы населения (серым цветом), у которых может наблюдаться повышенная выраженность симптомов бессонницы во время пребывания дома, и соответствующие процессы, которые могут быть связаны с тяжестью расстройства бессонницы (белым цветом)
Мы знаем, что сон — это фундаментальный феномен центральной нервной системы (ЦНС), который регулируется сложными взаимодействиями между нейромедиаторами, иммунологически активными пептидами и гормонами [4]. Сон играет важную роль в регуляции клеточных процессов, а также гуморального иммунитета и недосыпание (фрагментарный сон) может снизить негативный иммунный ответ и повысить риски развития психических расстройств.
У пациентов с ПЦР-подтверждённой инфекцией COVID-19 (рис.1) как форма стрессовой регрессии увеличивается соматизация (тахикардия, тошнота и др.), уменьшается продолжительность сна во время инкубации, и увеличивается во время симптоматической фазы, что получило название ковид-ассоциированные нарушения сна (COVID-19-associated sleep disorders [5]).
При получении эффективного лечения наблюдается быстрое возвращение к исходной продолжительности сна [6]. Разные инфекции имеют разный эффект на психическое состояние и на сон человека — это нарушения сна, вызванные вирусной нагрузкой (sleep disorders with potential viral association). Например, некоторые из них усиливают, а другие уменьшают сон за счет различных воздействий на иммунную систему, гипоталамо-гипофизарно-гадпочечниковую ось [7].
Основными нарушениями сна у людей, заболевших коронавирусом, является бессонница (пресомнические нарушения сопровождающиеся эмоциональной и когнитивной мобилизацией) и «вторичный» синдром беспокойных ног. Это может быть непосредственно связано с инфекцией, гипоксией, психическим состоянием [5]. Изменения во сне во время коронавируса является компонентом реакции острой фазы, способствующей выздоровлению во время болезни, через механизмы включающие цитокины и интерлейкины. Вирус может достигать ЦНС через носовые, а также гематогенные маршруты. Последующая секреция этих иммунологических медиаторов, сопровождается возбудительными реакциями со стороны нервной и эндокринной систем [7].
«Цитокиновый шторм», являющийся иммунной реакцией при COVID-19, приводит к воспалению и повреждению ЦНС. Вирус SARS-CoV-2 преимущественно поражает префронтальную кору, базальные ганглии, гипоталамус, т.е. те области, которые участвуют в регуляции сна, обеспечении когнитивных процессов [4].
Плохое качество сна, более длительная латентность сна (трудности засыпания), беспокойный, не глубокий сон с обильными сновидениями и кошмарами, являются центральными симптомами бессонницы, которые наблюдаются во время острой респираторной инфекции, в период реабилитации связаны с иммунными процессами, которое способствуют патологическим формам нарушения сна. Возможно, что высокая распространённость нарушений сна, замеченная во время пандемии, можно отнести к бессимптомному инфицированию вирусом [5].
В реабилитационный период после перенесенного пациентом коронавируса также наблюдаются симптомы бессонницы, которые могут быть вызваны тревогой ожидания рецидива.
Однако, клинический опыт показал, что несмотря на снижение у пациентов системного воспаления, гипоксемии сон оставался нарушенным даже после выздоровления от коронавируса, это говорит о наличии пост-ковидного стрессового расстройства (post-covidstressdisorder) Отметим, что нет связи между заболеваемостью, смертностью от коронавируса и бессонницей, плохим качеством сна [6;3;8;9].
Показано, что качество сна, опосредованно ассоциациями между стрессорами, связанными с COVID-19, и психическим здоровьем, свидетельствует о центральной роли, которую сон играет в повышении устойчивости перед лицом стресса или невзгод и в регулировании иммунного ответа (рис.2).
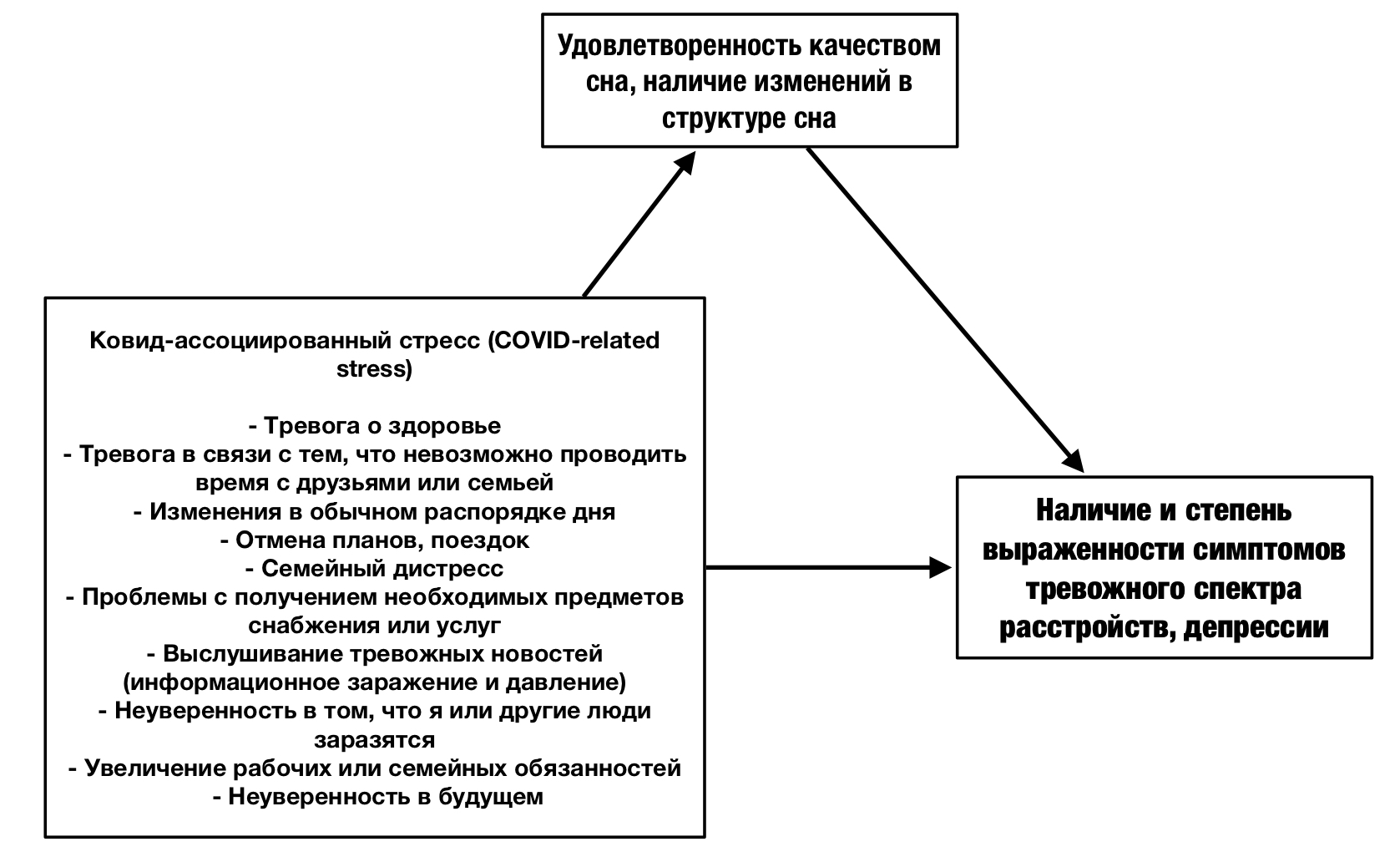
Рис. 2. Модель опосредующего влияния качества сна на связь между стрессорами, связанными с COVID-19, и изменениями в психическом здоровье Мари Джо Соир и соавт. (Mary Jo Coiro, 2021)
Следует учитывать, что сама ситуация пандемии COVID-19 как таковая вызвала значительный стресс (рис. 2), «косвенную травматизацию», коронафобию и беспокойство по поводу здоровья, социальной изолированности, изменения в занятости, финансах, а также проблемы совмещения работы и семейных обязанностей, адаптации к новому ритму жизни. Такое крупное стрессовое жизненное событие при определенных психологических особенностях человека (например, высоком нейротизме) может привести к нарушению сна и циркадных ритмах, что помешает гибко адаптироваться к кризису и увеличит неуверенность в будущем [5]. В то время как сон подавляет активность гипоталамо-гипофизарно-надпочечниковой оси (ось реакции на стресс), которая опосредует несколько аспектов реакций на большинство стрессов, некоторые стрессоры, психологические факторы подавляют сон и увеличивают время бодрствования за счет создания когнитивного (поток мыслей «а вдруг…», «если…то») и поведенческого (перестраховочное поведение, суетливость, поисковое поведения для улучшения сна) гипервозбуждения [8].
Реактивность сна предполагает, что люди по-разному реагируют на стрессовые, неопределенные ситуации вызова, а также на протекание заболевания. Например, по сей день идет спор почему люди пожилого возраста (65+) более восприимчивы заразиться инфекцией SARS-CoV-2 (рис.1). Ряд авторов считают, что ухудшение сна среди людей пожилого возраста, связано с изменениями в циркадной сети, сокращением амплитуды ритма мелатонина, который обладает воспалительным, антиоксидантным и иммунорегуляторными свойствами, что может повышать восприимчивость к инфекциям [10]. Во время пандемии коронавируса наблюдался высокий уровень распространенности тревожного спектра расстройств, раздражительности, соматоформных расстройств, депрессий и нарушений сна (бессонницы). Нарушения сна во время пандемии COVID-19 принято называть феноменом СOVID-cомния (COVID-somnia [8]) как эвфемизм для облегчения понимания, который включает в себя целый спектр изменений во сне (рис.3).
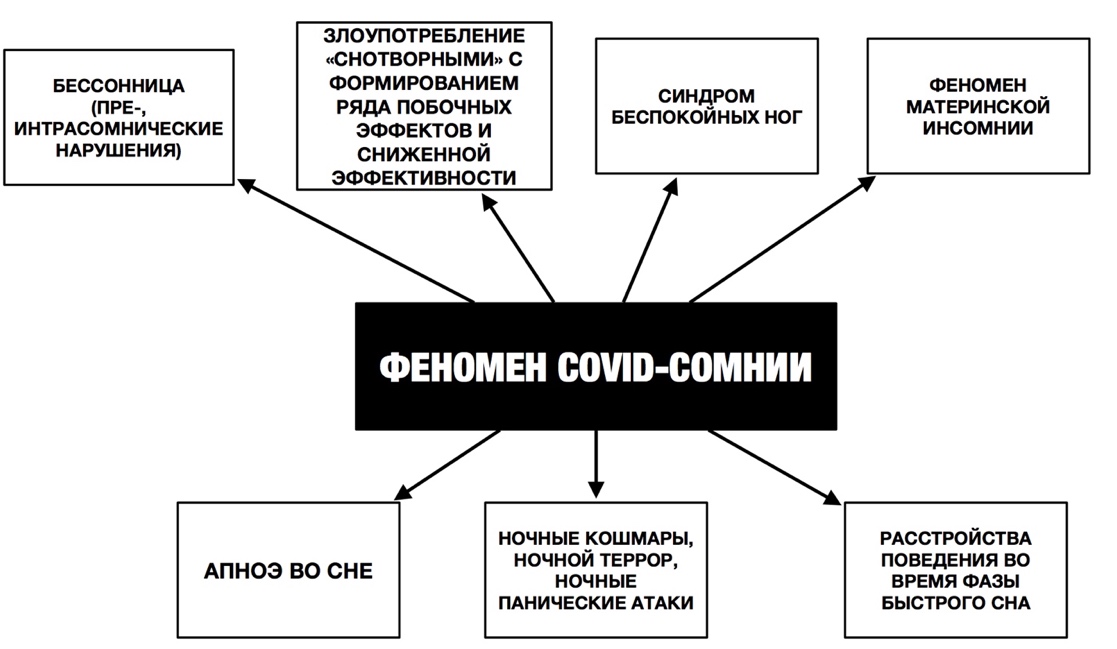
Рис.3. Специфика феномена COVID-СОМНИИ
Проявления феномена COVID-cомнии (по Мелёхин, 2021):
Наблюдается всплеск жалоб людей на яркие, странные сновидения, многие из которых связаны с коронавирусом и социальными проблемами из-за ограничений. Обильные «ненормальные сны», деструктивные кошмары (первичные, повторяющиеся). Тематика: «спасание от кого-то» (например, пожирающего муравья), «рушится дома», «застревание в лифте», «взрывы», «преследует кто-то и убивает». Чаще всего угрозы в сновидениях принимали форму метафорических образов. Отметим, что чрезмерно представлены изображения насекомых, пауков и других мелких существ. В связи с этим в сомнологии появились понятия «coronavirusdreams», «lockdowndreams» и «COVIDnightmares» [12]. Подобные онейрические проявления (oneiric floodgates [12]) вызваны следующими факторами:
Были выделены целые кластеры симптомов, которые названы как связанные с пандемией стрессовые расстройства (pandemic-related stress disorder): тревожный спектр расстройств, депрессии, нарушения сна, расстройства пищевого поведения (эмоциональный голод), злоупотребление алкоголем [2]. Распространённость данного расстройства 25-40% в период COVID-19. У женщин наблюдался более высокий уровень тревожности, связанной с пандемией, что также согласуется с более высокой распространенностью тревожных расстройств (и соответствующих факторов уязвимости) у женщин. Люди среднего возраста (30-59 лет) сообщали о более сильной тревоге, связанной с пандемией COVID-19, возможно, потому что эта возрастная группа сталкивается с большими семейными и рабочими проблемами (например, финансовый стресс) [13]. Другой проблемой является тревога возращения пандемии и вирусной угрозы, которая существенно влияет на бессонницу. Показано, что тревога, связанная с коронавирусом значительно связана с повышенными суицидальными идеями, и симптомами бессонницы [14]. Тяжесть бессонницы независимо связана с повышенной суицидальностью у людей в период пандемии COVID-19. Наличие суицидальных мыслей с разработкой идей страдания («сколько можно это терпеть…») сильно предсказывает серьезность бессонницы, чем опасения, связанные с коронавирусом. На рисунке 4 показана модель, которая предполагает, что наличие ковид-ассоциированной тревоги, суицидального мышления влияет на сон.
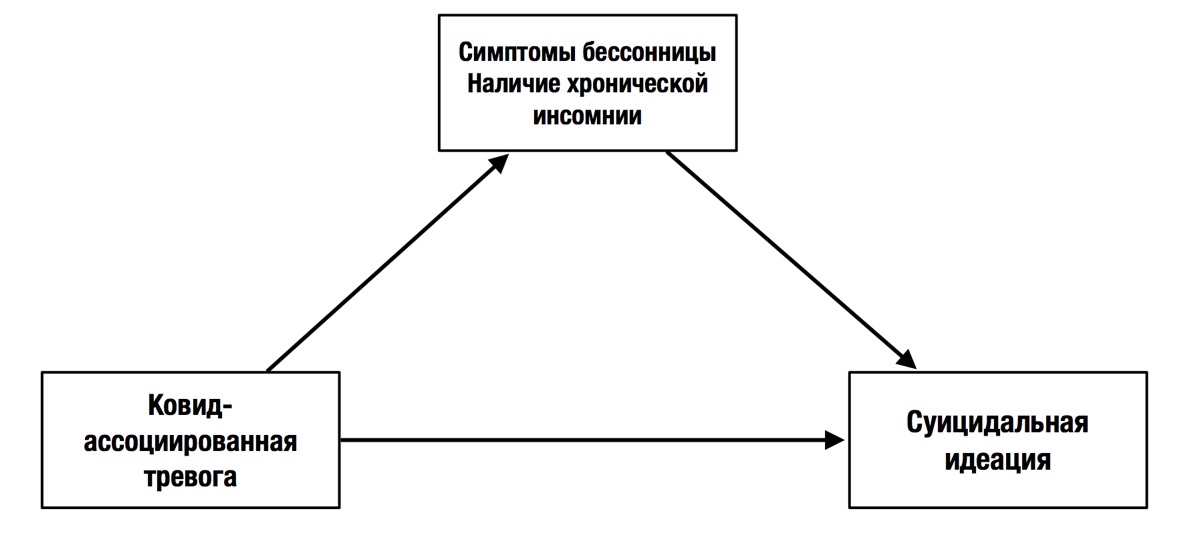
Рис. 4. Модель связи коронавирус-ассоциированной тревоги, бессонницы и суицидальными идеациями Д. Виллиама и соавт. [15]
Связанные с пандемией коронавируса тревога связан с повышенными суицидальными идеями, и эта ассоциация объясняется участием нарушений сна. Наличие изоляции, восприятие ситуации как стрессовой, специфические фобии, экономическая неопределенность могут привести к проблемам со сном и психическим здоровьем, что потенциально усиливает риски появления суицидальных идеаций [15].
Нами было проведено исследование, в котором приняли участие 920 участников социальной сети instagram, 75,3% женщин и 24,8% мужчин, в возрастном диапазоне 18-37 лет просили заполнить диагностические шкалы (через онлайн) после 10 дней национальной изоляции в Москве и Санкт-Петербурге. Применялись следующие методики: краткий опросник оценки состояния здоровья (Patient Health Questionnaire-2, PHQ-2), шкала интолерантности к неопределенности Баднера (Budner's Scale of Tolerance — Intolerance of Ambiguity), оценки одиночества (Revised UCLA Loneliness Scale, R-UCLA-LS), оценки симптомов инсомнии (Insomnia Severity Index, ISI) и шкала оценки коронавирусной тревоги (CoronavirusAnxietyScale, CAS; Lee, 2020, табл. 1), которая позволяет оценить вегетативные кризы, нарушения сна, потерю аппетита, абдоминальные расстройства (желудочно-кишечную специфическую тревогу). Дополнительно в форме анкеты участникам исследования задавались вопросы, касающиеся негативного отношения к коронавирусу, а также вопросы выясняющие, заразили ли они или кто-то из близких.
Было показано, что у 55% участников наблюдались выраженные нарушения сна в форме пресомнических нарушений. Симптомы бессонницы были значительно выше у женщин (14,8, SD=4,28), чем у мужчин (10,18, SD=3,11), t(2319)=-729, p2=0,383.
Прогнозируемая бессонница (3,12, рис. 5) во время пандемии COVID-19 складывается из + 0,728 (толерантность к неопределенности). +0,619 (ковид-ассоциированная тревога) + 0,471 (чувства одиночества) + 1,338 (симптомы изменений в психическом здоровье).
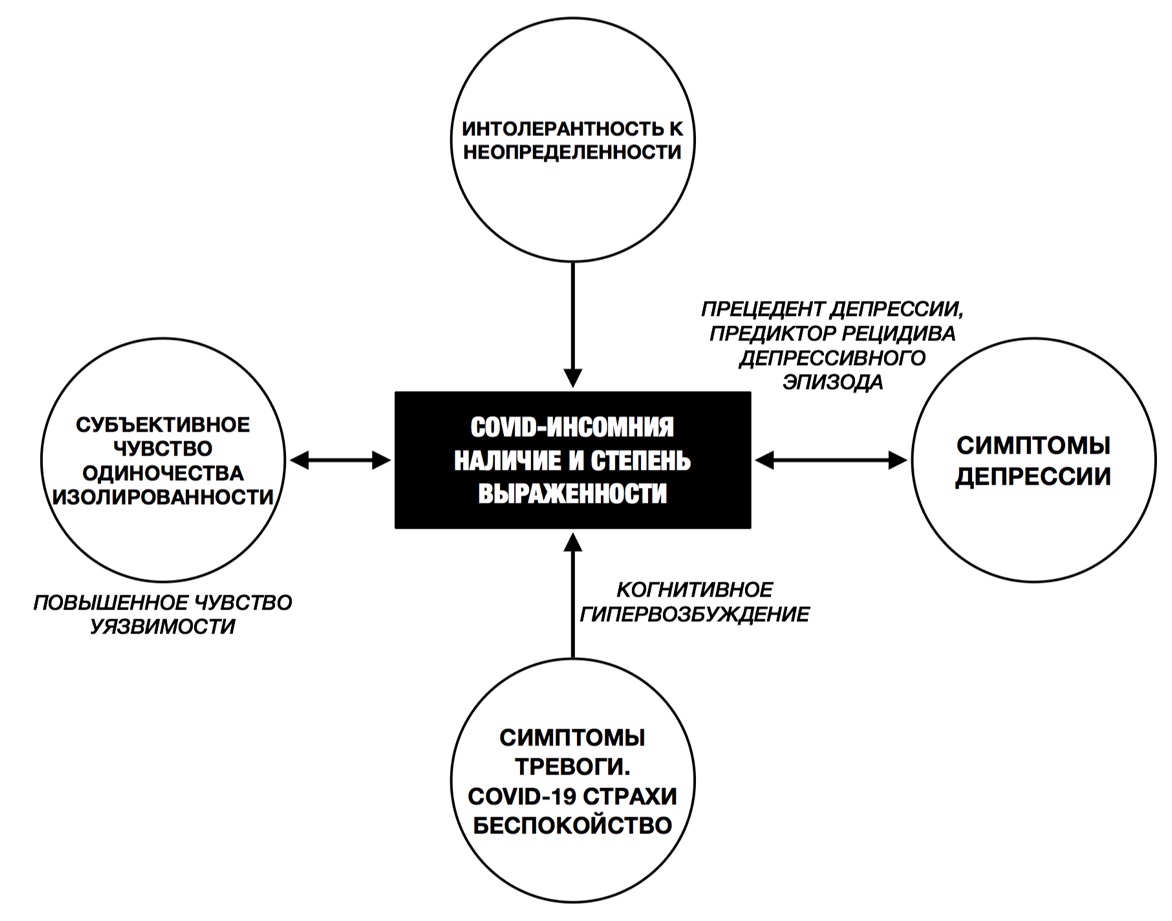
Рис. 5. Факторы, прогнозирующие выраженность COVID-инсомнии
Показано, что женщины более склонны к изменению во сне во время пандемии, и этот вывод совмести с доказательствами того, что они более склонны к расстройствам, связанным со стрессом, таким как ПТСР и тревожный спектр расстройств [15; 16]. Тревожные руминации («а вдруг»), вызывающие когнитивное возбуждение, неприятные физические реакции также влияют на пресомнические нарушения. Это соответствует данным М. Лариолы и соавт. [17] и также может объяснить высокие баллы по шкале оценки инсомнии у тех, кто отвечал «я не знаю», на вопрос они или кто-то из близких заразились вирусом, поскольку этот ответ предполагает неопределенность. Показано, что беспокойство по поводу заражения коронавирусом также связанно с бессонницей. Наличие тревоги ожидания вызывает когнитивное возбуждение и поэтому влияет на способность спать. Субъективное чувство одиночества также связано с симптомами бессонницы. Есть данные двунаправленной связи между одиночеством и бессонницей [17]. Одиночество может вызывать усиление чувства уязвимости, отсюда когнитивное и поведенческое гипервозбуждение, тревожный, поверхностный сон. Наоборот, сниженная удовлетворенность качеством сна, усиливает разочарование, связанное с чувством изоляции и может мешать контакту с другими людьми, например из-на нарушенного графика сна-бодрствования [18].
Наше исследование показало связь между симптомами депрессии и сном. Это хорошо описанный в ряде исследований феномен, поскольку бессонница считается важным прецедентом депрессии, а также предиктором рецидива депрессивного эпизода. Моноамины, воспалительные маркеры, генетические факторы, нарушение регуляции циркадных ритмов может быть вовлечено в патофизиологию сна [1].
В ряде исследований показано, что уровень образования также был связан с нарушениями сна, но был неясен конкретный образовательный статус. Было обнаружено, что как высшее образование, так и образование на уровне средней школы влияют на качество сна. Это может быть связано с тем, что образованные люди или студенты могут иметь академические и профессиональные факторы стресса, которые могли повлиять на их психическое здоровье и условия сна [12; 13]. Кроме того, было обнаружено, что социальная поддержка играет решающую роль в состоянии сна и связанных с ним расстройствах. Отсутствие социальной поддержки, поддержки со стороны семьи, одиночество и изоляция были связаны с более высоким риском нарушений сна.
Медицинские работники, особенно те, которые обслуживают передовую, подвергаются высокому риску бессонницы и кошмаров во время пандемии COVID-19. Повышенная нагрузка, посменная работа, страх заразиться вирусом были значительными факторами риска среди медработников. Это могло привести к более высокому психосоциальному стрессу и эмоциональному выгоранию, что может быть связано с нарушениями сна [19].
Нарушения сна при COVID-19 могут быть вызваны [9,20]:
В нынешних условиях мы рекомендуем специалистам в области психического здоровья регулярно проверять наличие изменений в психическом здоровье у пациентов заболевших, перенёсших коронавирус, а также тех, кто обращается со страхом заразиться, кто вакцинировался или находится в процессе реабилитации.
На рисунке 6 нами представлен алгоритм скрининг-оценки психического состояния пациента в период пандемии COVID-19.
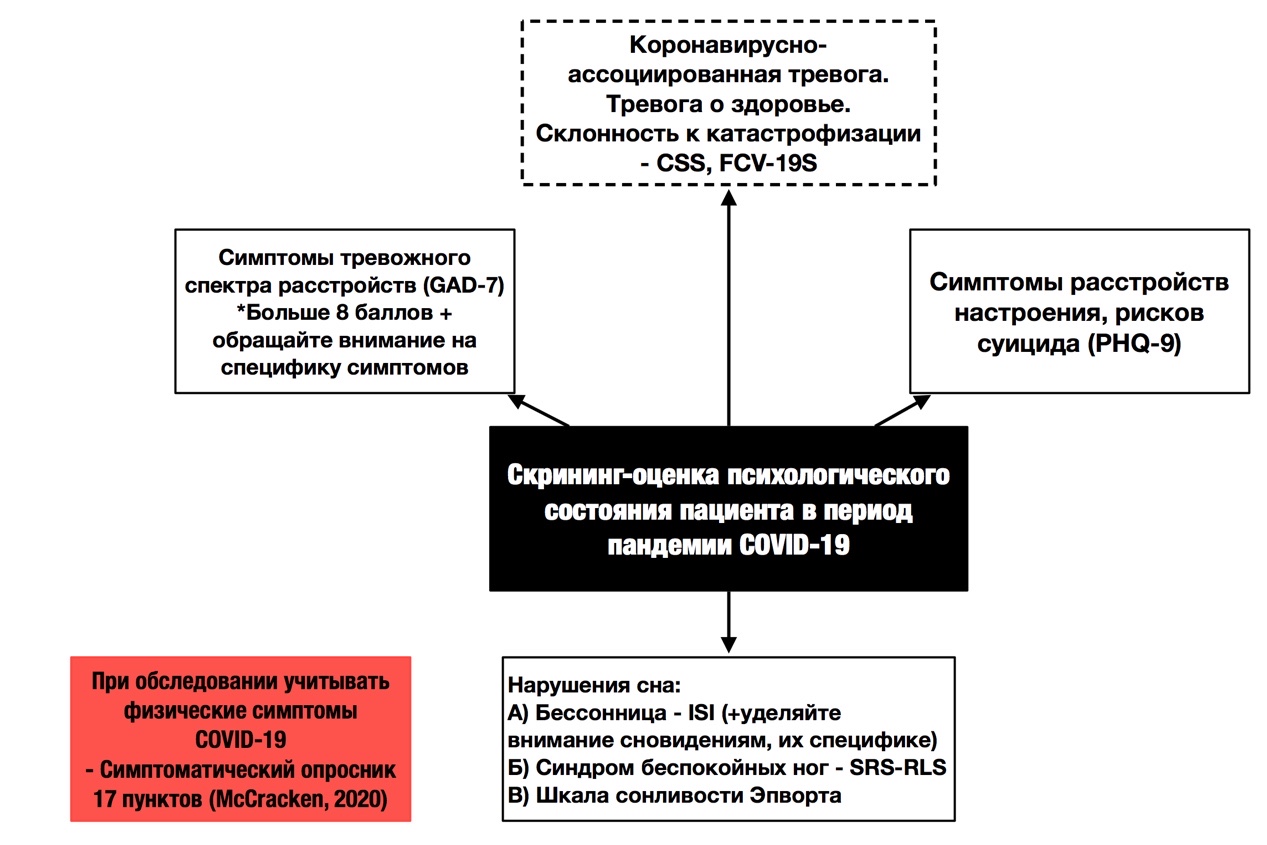
Рис. 6. Алгоритм скрининг-оценки психологического состояния пациента в период пандемии COVID-19
При обследовании важно учитывать наличие у пациента ранее перенесенных изменений в психическом здоровье (тревожный спектр расстройств, депрессии), т.к. фон факторов уязвимости, в том числе плохое общее состояние здоровья вносит существенный вклад в риски развития нарушений сна, тревоги и депрессии. Ранее существовавшая тревога за здоровье у пациента может быть предрасполагающим фактором риска повышенной тревожности во время пандемий и инсомнии [21] в связи с этим при обследовании психического состояния пациента рекомендуется применятьShortHealthAnxietyInventory(SHAI). Также при следует уделять внимание киберипохондрическим проявлениям пациента, и обследовать их с помощью CyberchondriaSeverityScale (CSS-15). Когда тревога за здоровье и высокая киберипохондрия сочетаются, вирусная тревога является выраженной, что существенно влияет на качество жизни пациента. Показано, что чем сильнее киберипохондрия, тем выше тревога за здоровье, и симптомы бессонницы. В таблице 1 представлена специфика проведения психологического обследования феномена COVID-сомнии.
Таблица 1.
Общая тактика психологического обследования пациента инфицированного или перенесшего COVID-19 при наличии изменений в психическом состоянии и сна
| Диагностическая мишень | Название шкалы |
| Гипербдительность. Наличие когнитивного, эмоционального и физиологического возбуждения. |
|
| Общая тревога за здоровье. Соматизация |
|
| Ковид-ассоциированная тревога (на выбор) |
|
| Симптомы депрессии. Риски суицидальности |
|
| Киберипохондрия |
|
| Нарушения сна |
|
| Толерантность к неопределенности (на выбор) |
|
Протоколы когнитивно-поведенческой терапии инсомнии (КПТ-И) как очные, так и дистанционные являются эффективным методом лечения бессонницы, способным вызывать клинически значимый эффект без побочных проявлений, в отличии от психофармакотерапии [22]. Применение данных психотерапевтических протоколов оказывает влияние на эффективность, качество сна, латентность начала сна, а также снижает тяжесть инсомнии, пробуждения после наступления сна и количество пробуждений [23]. Более того, полная экономическая оценка КПТ-И у взрослого населения показала, что она была более безопасной по сравнению с фармакотерапией или отсутствием лечения.
В основе психотерапевтической тактики лечения COVID-инсомнии когнитивно-поведенческая модель тревоги за здоровье и ипохондрии [4], которая предполагает, что телесные ощущения или доброкачественные симптомы (учащенное сердцебиение, ощущение нехватки воздуха, прилив жара к лицу и др.) интерпретируются человеком как ухудшение и признаки серьезного заболевания (например, коронавируса), которое может привести к тревоге за здоровье и впоследствии к увеличению дискомфортных телесных ощущений, снижению недоверия к собственному телу, его нормальным проявлениям. Телесные ощущения, их восприятие и интерпретация могут существенно зависеть от инициирующих событий (например, сообщений СМИ, физиологического возбуждения, т. е. пребывания в состоянии гипербдительности с постоянным сканированием телесных сенсаций). Порочный круг телесных ощущений, когнитивных процессов оценки ситуации и тревоги может с большей вероятностью возникать в случае определенных предрасполагающих факторов (например, личностной, социальной тревожности) и может поддерживаться перестраховочным или проблемно-ориентированным поведением (например, поведением, направленным на обеспечение безопасности, таким как интернет-исследования в социальных сетях или онлайн консультации у врачей, сдача анализов). Что касается процессов интерпретации ситуации, телесных проявлений и атрибуции, то во время вспышки коронавируса более вероятно, что телесные ощущения или симптомы интерпретируются в соответствии с этим контекстом (например, «я дышу как-то не так, возможно, я заражен коронавирусом», «у меня диарея, это первый признак что у меня коронавирус»). В связи с этим основной тактикой когнитивно-поведенческой терапии является разрыв данного поручного круга. Однако следует учитывать, что вирусную тревогу поддерживают следующие дезадаптивные стили обработки информации как со сторону внешних, так и внутренних ощущений: черно-белое мышление, негативный фильтр и катастрофизация. Чрезмерный негативный информационный поиск во время пандемии COVID-19 был связан с повышением тревожности [28]. Наличие искаженного понимания пандемии, коронавируса, его симптомов и тактики лечения усиливал как киберипохондрическое поведение, так и риски развития генерализованного тревожного расстройства.
Показано, что оптимальная информированность пациента о коронавирусе и пандемии, с минимизацией мифов оказывает буферное и благотворное влияние на эмоциональное состояние, и минимизирует склонность к чрезмерного обременительному болезнь-ориентированному поведению [29;30]. Вирусная тревога может быть низкой, когда пациент хорошо информирован об обстановке, у него сформирована внутренняя картина здоровья и болезни, он использует адаптивные стратегии регуляции эмоции (принятие, положительная перефокусировка, положительная переоценка, переориентация на гибкое планирование), выявить которые можно с помощью ShortCognitiveEmotionRegulationQuestionnaire (см. табл.1) [31].
В повседневной клинической практике в России мы применяем следующие протоколы КПТ [22;23;30-32]: